Avainsana: Arki sujuu
Tervetuloa sivustolle, johon eri alojen asiantuntijat ovat tuoneet uusinta cp-vammaan liittyvää tietoa. Uskomme ja toivomme, että kirjoitusten tarjoaman tiedon ja tuen avulla perheiden arjesta tulee entistä sujuvampaa.
Uni on meille kaikille välttämätöntä. Se takaa seuraavan päivän hyvinvoinnin. Olemme kuitenkin hyvin erilaisia nukkujia. Unen tarve on erilainen yksilöstä toiseen.
Ei ole yhtä oikeaa tapaa nukkua, vaan jokainen meistä on yksilö omine tottumuksineen ja tapoineen. Unihäiriöiden tunnistaminen auttaa lapsiperheitä. Lasten unihäiriöt koskettavat useita lapsiperheitä ja taustatekijöitä ei aina tunneta kovinkaan hyvin. Tiedetään kuitenkin, että lapsen univaikeus on yleensä koko perheen taakka.
Mikä on normaalia?
Lasten unentarve vaihtelee suuresti ja vähenee iän lisääntyessä alle kuukauden ikäisen imeväisen jopa 20 tunnin unesta murrosikäisen keskimäärin 9 tunnin uneen. Kaikkein nopeinta unentarpeen väheneminen on ensimmäisten 12 kuukauden aikana.
Päiväunet ovat oleellinen osa imeväisen koko vuorokauden unesta. Päiväunien määrä vähenee tasaisesti iän mukana. Muutaman kuukauden iässä lapset nukkuvat päiväunia 2–3 kertaa. Päiväunia nukutaan yleensä 4–5 vuoden ikään asti.
Pisin yhtenäisen unen jakso on ensimmäisten elinviikkojen aikana yleensä 2–4 tuntia. Lyhimmillään se voi olla jopa puolet tästä. 6 viikon iästä alkaen yhtenäinen unijakso pitenee kuuteen tuntiin ja keskittyy yleensä yöaikaan.
Nukkuminen läpi yön on määritelty uneksi keskiyöstä klo 5:een vähintään 4 viikon ajan. Vastasyntyneen unijaksot jakaantuvat tasaisesti läpi vuorokauden. 3 kuukauden iästä alkaen lapset nukkuvat 14–15 tunnin uniajastaan suurimman osan yöllä.
Mikä on normaalia murrosiässä?
Murrosikään kuuluvat hormonierityksen muutokset vaikuttavat uneen. Normaaliin kehitykseen kuuluu pimeähormoni melatoniinin erityksen siirtyminen myöhäisemmäksi, ja uni kevenee, unen eri osat lyhenevät ja kokonaisuniaika vähenee, minkä seurauksena päiväväsymys lisääntyy.
Lisäksi sosiaaliset paineet suosivat myöhään valvomista, minkä vuoksi murrosiässä tulisi erityisesti kiinnittää huomiota riittävään yöuneen, jotta nuorelle ei kehittyisi univajetta. Energiajuomat voivat vaikuttaa haitallisesti lasten ja nuorten uneen niiden sisältämän kofeiinin vuoksi.
Uni-valverytmin häiriöt
Imeväis- ja leikki-ikäisten yleisimmät unihäiriöt ovat:
• nukahtamisvaikeudet
• liian lyhyt yhtenäinen yöuni
• liian varhainen herääminen.
Lapsella, joka herää 2–4 kertaa yössä yli viikon ajan tai joka nukkuu suurimman osan uniajastaan päivällä, katsotaan olevan uniongelmia.
Nuorella voi olla viivästyneen univaiheen oireyhtymä, jossa hän nukahtaa ja herää liian myöhään ympäristön vaatimuksiin nähden.
Unenaikaiset oireilut
• Parasomniat ovat häiriöitä havahtumisen, osittaisen havahtumisen tai univaiheen muuttumisen aikana
• Vartalon heijaaminen ja pään hakkaaminen alkavat puolen vuoden iästä. Ne eivät kaipaa hoitoa, mikäli lapsen henkinen kehitys on normaali. Jos imeväisellä on säpsähdyksenomaisia toistuvia nykäyksiä, harvinainen ja kiireesti hoitoa vaativa infantiilispasmioireyhtymä voi olla oireilun syynä.
• Hampaiden narskuttelulla tarkoitetaan äänekästä hampaiden vastakkain puremista tai hankaamista. Tästä voi seurata kiillevaurioita. Jos kuitenkin lapsi toistuvasti puree yöllä kieleensä, syynä voi olla epilepsia. Toistuva narskuttelu voi olla oire myös unenaikaisesta hengityshäiriöstä, jonka mahdollisuus on pidettävä mielessä, jotta lapsi lähetettäisiin ajoissa tarkempiin tutkimuksiin
• Yöllinen kauhukohtaus (pavor nocturnus) alkaa 1–2 tuntia nukahtamisesta, kuten useimmat non-REM-parasomniat. Lapsi saattaa nousta istumaan vuoteessaan kauhun ilme kasvoillaan, hän voi hikoilla, äännellä tai huutaa. Pulssi on nopea. Kohtaus kestää muutamasta minuutista pariin kymmeneen minuuttiin. Kohtaus ei vaadi hoitoa, eikä lasta kannata herättää kohtauksen aikana. Kohtauksellisen oireen yhteydessä herääminen varsinkin aamuyöstä voi olla epilepsiaa.
THL: Kriteerit pikkulasten hyvälle unelle
Terveyden ja hyvinvoinnin laitoksen (THL) ja Turun yliopiston tuore tutkimus on antanut ensimmäistä kertaa kriteerit pikkulasten hyvälle unelle. Tutkimus vahvistaa, että pikkulasten uniongelmat ovat hyvin tavallisia, ja ne helpottavat useimmin kahteen ikävuoteen mennessä.
Lapsen uni ja terveys -tutkimuksessa selvisi, että ensimmäisten kahden ikävuoden aikana pikkulapsen unessa tapahtuu suuria muutoksia. Nukahtamisviive lyhenee keskimäärin 20 minuuttiin puolen vuoden ikään tultaessa, ja yöheräilyt vähenevät keskimäärin yhteen kertaan yössä toisen elinvuoden aikana. Unen kokonaispituus vähenee noin 12 tuntiin vuorokaudessa, kun päiväunet lyhenevät. Tutkimuksessa todetaan, että lapsen uni muuttuu vakaammaksi ja yhtenäisemmäksi kahden ensimmäisen ikävuoden aikana.
CHILD-SLEEP ja Finnbrain -kohortteihin perustuneessa tutkimuksessa havaittiin myös, että vauvojen ja taaperoiden unen laadussa on suuria yksilöllisiä eroja.
Lisäksi selvisi, että moni vanhempi on huolissaan siitä, nukkuuko heidän lapsensa normaalisti. Kahdeksan kuukauden ikäisten lasten vanhemmista noin 40 prosenttia kertoi olevansa huolissaan lapsensa unesta.
Tutkimus perustuu lasten vanhempien antamiin tietoihin.

THL:n ja Turun yliopiston tutkimuksen tavoite oli selvittää, miten pikkulapsen uni kehittyy ensimmäisen kahden ikävuoden aikana. Suomessa ei ole ollut aiemmin isoihin aineistoihin perustuvia viitearvoja pikkulasten hyvälle unelle.
Tutkimuksessa selvisi, että pikkulasten unen yksilölliset erot ovat todella suuria. Nukahtaminen, heräily, yövalvominen ja unirytmi kehittyvät usein eri tahtia.
Tutkimuksessa haluttiin myös selvittää, millaiset yksilölliset erot unessa kuuluvat lapsen normaaliin kehitykseen. Tämä helpottaisi puuttumista varsinaisiin unihäiriöihin ja säästäisi vanhempia turhalta huolehtimiselta.
Jos nukahtaminen kestää yli 40 minuuttia 8 kuukautta täyttäneellä lapsella, jos 6 kuukautta täyttänyt lapsi herää yllä kolme tai neljä kertaa yössä tai useammin tai jos lapsi valvoo yöllä poikkeuksellisen pitkään, uniasioista kannattaisi keskustella neuvolassa.
Poikkeuksellisen pitkä valvominen tarkoittaa 8 kuukauden ikäisellä yli 60:tä minuuttia, 12 kuukauden ikäisellä yli 45:tä minuuttia tai yli 18 kuukauden ikäisellä lapsella yli 30:tä minuuttia.
THL:n tutkimuspäällikkö Juulia Paavosen mukaan unen kokonaismäärästä on vaikea antaa yleispätevää suositusta. Hän toteaa, että riittävä uni on tietenkintärkeää lapsen hyvinvoinnille ja että unen tarve riippuu monesta asiasta.
Apua kannattaa hakea aina matalalla kynnyksellä, jos lapsen nukkuminen huolestuttaa tai vanhemman oma jaksaminen on koetuksella.
Paavonen muistuttaa, että lasten uniongelmien lievittämiseen on olemassa monia erilaisia apukeinoja.
Helena Mäenpää
lastenneurologi, HUS
Artikkeli on julkaistu 21.6.2021.
Spastisuus on tahatonta lihasjänteyttä, jota on vaikea tai lähes mahdotonta itse kontrolloida. Se tuntuu vastuksena raajaa liikutettaessa ja se vaikeuttaa normaalia liikkeen suorittamista.
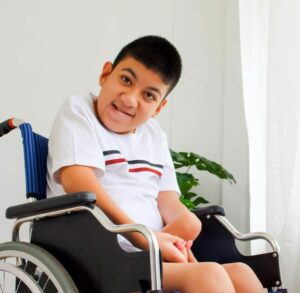
Spastisuus on cp-vammaan liittyvä liitännäisoire. Se voi ilmetä esimerkiksi lihasten jäykkyytenä tai vähentyneenä liikkeenä nivelissä.
Spastisuus on liikkumiseen vaikuttava häiriö, joka johtuu aivoista lähtevien liikehermojen vaurioitumisesta. Aivojen liikeaivokuori tai sieltä lähtevät liikeradat säätelevät lihaksen venytysrefleksien eli -heijasteiden toteutumista. Normaalisti aivojen liikehermot vaimentavat näiden refleksien voimakkuutta. Liikehermojen vaurioituminen näkyy lihaksen poikkeavana tai vääräaikaisena supistumisena ja lihasjänteyden suurentumisena.
Spastisuus voi ilmetä muun muassa lihasten jäykkyytenä, vähentyneenä liikkeenä nivelissä, kipuna, epämukavuuden tunteena sekä toimintakyvyn heikkenemisenä. Spastisuus myös hidastaa tai joskus jopa estää liikkeen tuottamisen. Esimerkiksi kyynärpään ojentaminen voi olla vaikeaa, kun spastinen koukistajalihas vastustaa liikettä. Tämän seurauksena liike voi jäädä niukaksi.
Lihakset voivat tuntua jäykiltä myös siksi, että niitä ei käytetä. Silloin lihasten joustavat jousimaiset rakenteet voivat jäykistyä, mikä aiheuttaa lihasten ja jänteiden lyhentymistä. Tällainen lyhentynyt lihas rajoittaa nivelen liikettä. Tämä ja lihaksen heikkous rajoittavat toimintakykyä.
Myös puutteellinen proprioseptiikka aiheuttaa liikkumisen ja toimintakyvyn haasteita ihmisillä, joilla on cp-vamma. Proprioseptiikka tarkoittaa asento-liikeaistia. Jos se ei toimi kuten pitäisi, lapsi ei ymmärrä, missä asennossa raaja on ilman näköaistin apua. Tästä syystä spastisuutta hoidettaessa olisi tärkeää lisätä spastiseen raajaan tuntopalautetta sekä asento- ja liikeaistimuksesta saatavaa palautetta.
Spastisuuden hoitovaihtoehtoja
Liike on lääke!
Spastinen lihas tarvitsee liikettä. Liike vähentää lihaksen jäykkyyttä, spastisuutta ja lisää tuntotiedon eli sensoriikan kautta tulevan palautteen määrää. Se puolestaan on välttämätöntä motoriselle kehitykselle.
Asentohoito
Arjessa tapahtuva, säännöllinen asentohoito on tärkeiä keino hoitaa spastisuutta. Asentohoitoa ovat muun muassa hyvät istuma-, leikki- ja lepoasennot, seisomatelineen käyttö sekä erilaisten toiminnallisten ja venyttävien käsi- ja jalkatukien käyttö.
Lääkehoito
Baklofeeni on tavallisin suun kautta annettava spastisuutta vähentävä lääke lapsilla. Annostelu aloitetaan ensin iltalääkkeenä ja jatkossa sitä titrataan sopivaksi annokseksi, jota annetaan kolme kertaa vuorokaudessa. Baklofeenin sivuvaikutuksena voi esiintyä väsymystä, liiallista lihasten rentoutumista, asennon ylläpitämisen vaikeutta ja kuolausta. Isommat annostukset voivat aiheuttaa ummetusta ja pahoinvointia.
Titsanidiinia voidaan käyttää yksinään tai lisälääkkeenä baklofeenin kanssa silloin, kun spastisuus ja jäykkyys on voimakasta. Titsanidiinia pidetään hyvänä lääkkeenä kivuliaisiin lihasspasmeihin. Lisäksi lääke lieventää niin sanottua lihasten yhteisaktivaatiota. Sivuvaikutuksena voi esiintyä väsymystä, huimausta sekä univaikeuksia ja suun kuivumista.
Diatsepaami sopii akuutteihin lihasspasmeihin ja lyhytaikaiseen käyttöön. Se on hyvä lääke ortopedisten leikkauksien yhteydessä. Diatsepaamin sivuvaikutuksena esiintyy väsymystä. Säännöllinen käyttö aiheuttaa nopeasti riippuvuutta. Myös sietokyky eli toleranssi nousee nopeasti säännöllisessä käytössä.
Klonatsepaamia suositellaan vain tilapäiseen käyttöön ja yöllisiin lihasspasmeihin.
Botuliinitoksiinihoito
Botuliinitoksiinihoitoa käytetää pistoshoitona paikallisesti ylä- tai alaraajan spastisen lihaksen rentouttamiseen.
Botuliinitoksiinin lihasta heikentävä vaikutus on väliaikaista. Hoidon vaikutusaika on yksilöllinen, useimmiten kuitenkin useita kuukausia. Jotta hoito olisi tuloksellista, hoitoon liitetään aina ohjattu säännöllinen asentohoito kotona, päiväkodissa tai koulussa sekä aktiiviset harjoitteet. Myös sähköstimulaatiota voidaan hyödyntää lihasten aktivoinnissa.
Sähköstimulaatiohoito
Cp-vammaan liittyen lihakset ovat usein heikot spastisuudesta huolimatta. Heikko proprioseptiikka eli syvä- ja asentotunto on heikko, jolloin lapsi ei saa riittävää palautetta vähemmän liikkuvasta raajasta.
Kotona toteutettavalla sairaalasta saadun ohjeen mukaan toteutettavalla sähköstimulaatiohoidoilla pyritään rentouttamaan spastista lihasta, lisäämään hoidetun kehonosan liikettä tuntotietoa lisäämällä sekä vahvistamaan heikkoja lihaksia.
Baklofeenipumppu
Jos suun kautta annettu spastisuuslääke aiheuttaa lapselle sivuvaikutuksia, sen teho on riittämätön tai spastisuutta on kehon monella alueella, voidaan harkita lääkitystä, joka annetaan suoraan selkäydintilaan. Tätä kutsutaan intratekaaliseksi baklofeenipumppuhoidoksi eli ITB-hoidoksi.
ITB-hoito soveltuu yli 4-vuotiaille ja yli 14-kiloisille lapsille, joiden vaikea-asteista spastisiteettia ei muilla keinoin pystytä hoitamaan.
Kun lääke annetaan selkäydintilaan, saadaan sata kertaa pienemmällä lääkeannoksella sama vaikutus kuin silloin, jos lääkettä annetaan suun kautta. Tällöin vältytään haitallisilta sivuvaikutuksilta joita esiintyy, kun joudutaan antamaan suuria annoksia baklofeenia suun kautta.
Pumppuhoidosta saattaa olla hyötyä myös lapsille, joille arjen hoitotoimet ovat vaikeita voimakkaan spastisuuden ja mahdollisen kivun vuoksi tai joille spastisuus ja kivut aiheuttavat univaikeuksia.
Baklofeenipumppu on pyöreä, litteähkö patterilla toimiva ohjelmoitava metallisäiliö. Neurokirurgi asentaa pumpun vatsanpeitteiden alle ja katetri ohjataan ihon alla selkäydintilaan. Nukutuksessa tapahtuva leikkaus kestää noin tunnin.
Baklofeenipumppuhoidolle laaditaan aina yksilölliset tavoitteet yhdessä lapsen, hänen vanhempiensa sekä ammattilaisten muodostaman työryhmän kesken.
Ritsotomia
Spastisuuden hoidossa on myös käytetty leikkaushoitona ritsotomiaa. Selektiivinen dorsaalinen ritsotomia on neurokirurginen toimenpide, jossa katkaistaan selkäytimeen meneviä tuntohermoja. Toimenpide on peruuttamaton.
Ritsotomia on ollut hoitomuotona Suomessakin 1990-luvulla. Nykyään tiedämme, että merkittävänä ongelmana cp-lapsilla on asento- ja liiketunnon heikkous. Tällä toimenpiteellä heikennämme edelleen jo heikkoa asento- ja liiketuntoa.
Nykyään ritsotomiaa suositellaan vain niille lapsille, joilla on erittäin vaikea spastisuus ja jotka eivät hyödy muista hoitomuodoista ja jotka eivät kävele itsenäisesti.
Lisää tietoa spastisuuden hoidoista
Wivi Forsten
fysioterapeutti, HUS
Sari Korhonen
toimintaterapeutti, HUS
Helena Mäenpää
lastenneurologi, HUS
Marita Sandström
neurofysiologi, FL, HUS
Artikkeli on julkaistu 15.6.2021.
Tervetuloa sivustolle, johon eri alojen asiantuntijat ovat tuoneet uusinta cp-vammaan liittyvää tietoa. Uskomme ja toivomme, että kirjoitusten tarjoaman tiedon ja tuen avulla perheiden arjesta tulee entistä sujuvampaa.
Vastasyntyneenä lapsella, jolla on cp-vamma, on normaali selkäydin, ääreishermot ja lihaksen rakenne. Lapsen kasvaessa niveliin voi tulla virheasentoja lihasepätasapainon ja poikkeavan lihasjänteyden vuoksi. Tuki- ja liikuntaelinongelmat ovat lasten kasvaessa tavallisia.
Vaikka cp-vamma ei ole luonteeltaan etenevä, tuki- ja liikuntaelinten ongelmat voivat aiheuttaa liikkumis- ja toimintakyvyn heikkenemistä iän myötä. Joskus voidaan tarvita leikkaushoitoa.
Lasten alaraajojen leikkaukset ovat vähentyneet huomattavasti viimeisten 20 vuoden aikana. Tämä johtuu siitä, että erilaiset kuntouttavat arkitoiminnot, kuten asentohoito (venytykset, seisomateline, alaraajatuet) sekä spastisuuden hoito kuten sähköstimulaatiohoidot ja botoxhoidot, ovat lisääntyneet.
Joskus toimiva asentohoito, säännölliset venytykset sekä spastisuushoidot eivät riitä. Tällöin voidaan tarvita leikkaushoitoa eli neuro-ortopediaa. Lonkkien seurannassa ja leikkaushoidossa eli neuro-ortopediassa arvioidaan muun muassa voidaanko asennon hallintaa, kävelyä tai käden toimintaa helpottaa leikkaushoidolla, tarvitseeko lonkkien, jalkaterien tai selän tilanne leikkaushoitoa, tai voidaanko kipuun vaikuttaa leikkaushoidolla. Yläraajaortopediasta on vielä vähän tutkimusta lasten kohdalla, joilla on cp-vamma, mutta lupaavia leikkaustuloksia on.
Lonkkaseuranta
Vastasyntyneen lapsen, jolla on cp-vamma, lonkkanivelen rakenne ei poikkea terveen vastasyntyneen lonkista. Lonkkanivelen kehitys saattaa häiriintyä lihastoiminnan epätasapainon seurauksena lapsen kasvaessa. Lihasten poikkeava toiminta voi aiheuttaa lapsen kasvaessa rakenteellisia virheasentoja niveliin ja luihin.
Riski, että lonkka menee asteittain sijoiltaan, on yhteydessä liikuntavamman vaikeusasteeseen. Ilman apuvälinettä kävelevillä (GMFCS-tasot I–II) riskiä ei juurikaan ole, kun taas vaikeasti liikuntavammaisilla (GMFCS-taso V) riski on suuri.
Lonkkien säännöllinen röntgenseuranta on tärkeää, koska paikaltaan liukunut tai sijoiltaan mennyt lonkka voi aiheuttaa kipua. Tämä haittaa toimintakykyä ja alentaa elämänlaatua.
Suomessa valtakunnallisessa suosituksessa lonkkia seurataan säännöllisesti Ruotsin mallin mukaan. Järjestelmällinen seuranta Ruotsissa on vähentänyt lonkkaluksaatioita merkittävästi. Tämä johtuu siitä, että jos poikkeavuudet lonkissa havaitaan ajoissa, niitä voidaan hoitaa asentohoidolla (seisomateline, asentohoitotyynyt, botox, sähköhoidot) ja näin estää tilanteen paheneminen ja mahdollinen kipu.
Leikkaushoito eli neuro-ortopedia
Lapsen kasvaessa kävelykyky saattaa heiketä ja lapselle voi tulla kipuja jalkoihin tai selkään. Lapsen hoito voi vaikeutua lihaskireyksien lisääntymisen myötä. Tällöin voidaan harkita kirurgisia leikkaustoimenpiteitä. Lapselle voidaan tehdä samassa leikkauksessa useampia korjaavia toimenpiteitä lihaksiin ja/tai luihin. Tätä kutsutaan monitasokirurgiseksi toimenpiteeksi. Usein tämä leikkaus tehdään kävelyn säilyttämiseksi ja/tai kivun hoitamiseksi silloin, kun polvet ja lonkat painuvat koukkuun, eikä lapsi pysty ojentamaan itseään riittävästi pystyasentoon.
On tärkeää tietää, että kirurgisen toimenpiteen jälkeen asentohoitoa, kuten seisomatelineessä seisomista, tukien käyttöä ja venytyksiä jatketaan kuten ennen leikkausta. Asentohoitoa tulisi tehdä tiiviimmin, jotta leikkauksesta saataisiin toivottu ja mahdollisimman hyvä lopputulos.
Jos leikkauksella halutaan vaikuttaa kipuun tai hoidollisuuteen silloin, kun ei tavoitella kävelyä vaan kivuttomuutta tai helpompaa hoidollisuutta, voi toipuminen viedä vähemmän aikaa.
Jokaisen lapsen ja perheen kanssa keskustellaan leikkauksen ja leikkauksen jälkeisen kuntoutuksen mahdollisuuksista ja riskitekijöistä. Lapsen tai nuoren ja hänen perheensä kanssa käydään huolella edellä mainitut asiat läpi ja punnitaan yhdessä, riittävätkö motivaatio ja voimavarat pitkään kuntoutumisprosessiin.
Kävelykyvyn säilyttäminen on tärkeää silloin, kun lapsi tai nuori pitää sitä itse tärkeänä. Pyörätuoli voi olla parempi liikkumisen vaihtoehto tai vaihtoehto pidemmillä matkoilla silloin, kun liikkuminen ainoastaan kävellen käy kovin kuormittavaksi ja aiheuttaa kipua tai sillä on vaikutusta koulutyöhön tai opiskeluun.
Pyörätuolilla liikkuminen voi olla parempi vaihtoehto myös osallistumisen mahdollistamiseksi. Perusteellinen harkinta ja keskustelu ovat aina tarpeen harkittaessa monitasokirurgista toimenpidettä.
Pohjoismainen lonkkien seurantasuositus lapsille, joilla on cp-vamma

Ryhmittely on tehty karkeamotoriikan vaikeusasteen luokittelun mukaan (Gross Motor Function Classification Scale, GMFCS). Seurantasuositus on julkaistu Suomen Lääkärilehdessä.
GMCFS I Ei tarvetta säännölliseen lonkkaröntgenkuvaukseen
GMFCS II Lonkat kuvataan 2 ja 6 v iässä. Ei tarvita seurantaa röntgenkuvin, ellei epäillä huononemista lonkan asennossa
GMFCS III-V Ensimmäinen lonkkaröntgenkuvaus tehdään n. 1-2 v iässä. Sen jälkeen seuranta kerran vuodessa 8-vuotiaaksi asti. 8 ikävuoden jälkeen seuranta yksilöllisesti tarpeen mukaan.
Wivi Forsten
fysioterapeutti, HUS
Helena Mäenpää
lastenneurologi, HUS
Artikkeli on julkaistu 15.6.2021.
Mielenterveyttä voi edistää ja tukea koko elämän ajan. Se on olennainen osa toimintakykyä, osallistumista ja hallinnan tunnetta arjessa. Mielen hyvinvoinnin rakentaminen ja tukeminen alkaa jo pienenä lapsena. Vanhemmilla on ratkaiseva rooli lapsen mielen hyvinvoinnin tukemisessa. On tärkeää hyväksyä lapsi sellaisena kuin hän on ja huomata hyviä asioita hänessä päivittäin. Myös läsnä olemisella ja ajan viettämisellä lapsen kanssa muutenkin kuin avustusmielessä on iso merkitys.
Anna lapselle mahdollisuus solmia merkityksellisiä ihmissuhteita ja tue häntä niissä. Perheenä on hyvä tehdä yhdessä asioita, joista kaikki pitävät. Muista pitää myös itsestäsi huolta kaiken keskellä. Arjen ei kuulu tuntua suorittamiselta. On tärkeää muistaa, että lapsi on ensisijaisesti lapsi, ei vammainen lapsi.
Vanhempien voi olla joskus hankala asettaa rajoja lapselle. Myös lapsi, jolla on vamma tai sairaus, tarvitsee turvallisia rajoja. Ilman niitä hän ei välttämättä opi muun muassa jakamaan asioita ja toimimaan yhdessä toisten kanssa.
Vamman käsittely
Lapsen oman identiteettityön ja hyvinvoinnin kannalta on tärkeää puhua vammasta ja siihen liittyvistä asioista uudelleen, kun lapsen oma ymmärrys kasvaa. Jotta lapsi voisi tuntea itsensä kokonaiseksi ja olla sinut vammansa kanssa, hänen täytyy saada vammastaan ikätasoista tietoa. Lapsi ei voi hyväksyä sellaista, mitä ei ymmärrä.
Myös vamman olemassaolon kieltäminen on haitallista. Jos lapsi aistii, että vamma on vaikea asia josta ei haluta puhua, hän voi alkaa ajatella esimerkiksi, että vanhemmat ovat vihaisia hänelle tai että vamma on hänen syytään. Vamman käsittelyssä auttaa avoin juttelu, asioista kertominen ikätasoisesti ja lapsen ajatusten kuuntelu. Vamman esille ottamisessa ja keskustelussa voivat auttaa esimerkiksi Voihan vammainen -kirja ja Invalidiliiton aiheeseen liittyvä puuhakirja.
Vamma ei vaikuta kaikkeen
Tartu lapsesi aloittamiin keskusteluihin aiheesta ja puhu asioista niiden oikeilla nimillä. Kun keskustellaan vammasta lapsen kanssa, on tärkeää tuoda esille myös sitä, mihin asioihin vamma ei vaikuta. Voit tukea lapsen identiteetin kehittymistä kehuilla ja kannustuksella. Vamma on vain yksi ominaisuus muiden joukossa. Se ei määritä ihmistä. Lapsi on lapsi siinä missä muutkin. Hän tekee paljon samoja asioita kuin muutkin lapset.
Vamma saa joskus harmittaa. Siihen liittyvät tunteet ovat sallittuja ja niitä pitää käsitellä, mutta niihin ei kuitenkaan pidä jäädä vellomaan. Harmitukseen ja vamman käsittelyyn auttaa myös vertaistuki. Vertaistuki on tärkeää, koska sen kautta lapsi saa kokemuksia siitä, ettei ole ainoa ”erilainen”. Vertaistuen avulla saa myös vinkkejä arjessa mietityttäviin asioihin ja kokemuksen joukkoon kuulumisesta. Vertaistuen kautta lapsi voi nähdä vamman tuovan elämään myös asioita, joita ei muuten saisi. Vertaistuki voi parhaimmillaan olla positiivinen kurkistus tulevaisuuteen lapsen kohdatessa saman vammaryhmän aikuisia tai nuoria. Tällöin lapsi saa kokemuksen, että “jos toinenkin pystyy, miksen minäkin”. Tämä avaa myös tilaa tulevaisuuden unelmille. Vertaistuki antaa voimaa ja välineitä arkeen myös vanhemmille.
Myös vammaisen lapsen sisarukset kaipaavat tietoa sisaruksen vammasta. He saattavat kantaa monenlaista huolta sisaruksestaan, jolla on vamma, ja pelätä turhaan hänen puolestaan tai olla huolissaan vanhemman jaksamisesta. He saattavat myös kokea olevansa vähemmän tärkeitä, jos sisarus, jolla on vamma, tarvitsee enemmän vanhempien huomiota. Kun sisarukset saavat oikeaa tietoa vammasta, turhat pelot hälvenevät, eikä vääriä uskomuksia tilanteesta pääse syntymään. Lapsille on tärkeää kertoa, että kaikki lapset ovat vanhemmille yhtä rakkaita.
Vertaistuen pariin pääsee muun muassa CP-liiton sova-toiminnan kautta.
Arjen voimavarat ja lapsen vahvuudet
On tärkeää tunnistaa arjen voimavarat ja tukea niiden käyttöä ja kehittymistä. Voimavarakeskeisyys arjessa tukee mielenterveyttä. Lapsen omien vahvuuksien löytäminen on merkittävää hyvinvoinnin kannalta. Keskity lapsen vahvuuksiin ja auta lastasi saamaan onnistumisen kokemuksia.
Toisaalta myös pettymykset kuuluvat elämään eli anna lapsen yrittää ja erehtyä. Itse tekeminen ja onnistuminen kasvattavat itsetuntoa.
Vamman tuomista rajoitteista huolimatta muistuta lastasi etenkin huonoina hetkinä siitä, missä hän on hyvä ja mitä hän jo osaa. Vamman tasosta riippumatta on aina asioita, joissa lapsi on hyvä ja joita hän voi tehdä itse. Pystyvyyden tunteen luominen kaikille lapsille on tärkeää. Hyväksytyksi tulemisen, osallistumisen ja tarpeellisuuden kokemukset ja tunne siitä, että saa itse vaikuttaa asioihin, joita pitää tärkeinä ovat merkittäviä.
Hyvä olo ja mielekäs elämä koostuvat pienistä yksinkertaisista asioista, kuten terveellisestä ruuasta, riittävästä unesta ja rentoutumisesta, mielekkäästä tekemisestä ja läheisistä ihmisistä. Päivärytmi ja säännönmukaisuus tukevat mielen hyvinvointia, mutta liian tiukat aikataulut eivät ole hyvästä.
Omien tavoitteiden asettaminen pienin askelin sekä unelmat ovat tärkeitä. Mahdollista lapselle asioita ja anna hänen kokeilla mahdollisimman paljon. Lapsen ei tarvitse pystyä tekemään kaikkea yksin. Kokemus itse tekemisestä on aito, vaikka asiaa olisikin ollut mahdollistamassa aikuinen, kuten vanhempi tai avustaja. Turvallisuus on tärkeää, mutta turhat pelot kannattaa unohtaa. Heittäytyminen on joskus hyvästä.
Mistä apua, jos on huolissaan lapsen mielen hyvinvoinnista?
Jos lapsen mielen hyvinvointi huolettaa, ole yhteydessä neuvolaan, kouluterveydenhuoltoon tai perheneuvolaan. Vammaan liittyvissä huolissa saat apua Suomen CP-liitosta. Työntekijöiden yhteystiedot löydät täältä.
Lisätietoja ja kirjavinkkejä:
Suomen mielenterveys seura ry: https://mieli.fi
Lasten tähden -blogi: Vammaisuuden käsittely lapsen kanssa
Avustajakoiran puuhatehtävät (puuhakirja – också på svenska)
Kirjalista lapsille vammaisuudesta / erityisyydestä (sivun alareunassa)
Leivotaan ihminen – kuvakirja ihmisen perimästä PDF-muodossa ja också på svenska)
Opratat -sivusto (på svenska); vaikeiden asioiden käsittelyyn avuksi videoita
Voihan vammainen – lasten kuvasanakirja vammaisuudesta, saatavilla monista kirjakaupoista
Lastenpsykiatri Riikka Riihonen: Miten puhua lapselle ikätasoisesti vaikeista asioista?
Hanna Ihantola
projektityöntekijä, Suomen CP-liitto ry
Sari Jämsä
neuropsykologian erikoispsykologi, PsL, HUS
Artikkeli on julkaistu 15.6.2021.
Oppiminen on uusien taitojen ja tietojen tiedostettua tai tiedostamatonta omaksumista. Lapset kasvavat, kehittyvät ja oppivat vuorovaikutuksessa muiden ihmisten ja lähiympäristön kanssa. Lapset ovat synnynnäisesti uteliaita ja haluavat oppia uutta, kerrata ja toistaa asioita.
Oppiminen on kokonaisvaltaista ja sitä tapahtuu kaikkialla koko ajan. Oppimisessa yhdistyvät tiedot, taidot, toiminta, tunteet, aistihavainnot, keholliset kokemukset, kieli ja ajattelu.
Oppimisvaikeudet – kehityksen ja oppimisen haasteista
Jokainen lapsi oppii. Henkilö, jolla on cp-vamma, voi oppia uusia tietoja ja taitoja koko elämänsä ajan. Oppimisen haasteet ja vaikeudet ovat riippuvaisia elinympäristön tarjoamista mahdollisuuksista ja cp-vamman laadusta.
Kun lapsella todetaan cp-vamma, se herättää luonnollisesti vanhemmissa huolta ja ahdistusta lapsen kehityksestä ja selviytymisestä myöhemmin elämässä. Ammattilaisten ja vertaisten avulla vanhemmat voivat saada myönteisen näkökulman oman lapsen oppimiskykyyn ja sitä kautta voimia oman lapsen oppimisen tukemiseen.
Oppimisvaikeudet eivät liity vain koulunkäyntiin perinteisinä lukemis- ja kirjoittamisvaikeuksina tai matemaattisena vaikeutena. Kehityksen ja oppimisen haasteita voi ilmetä syntymästä lähtien riippuen siitä, missä kohtaa cp-vamman aiheuttanut vaurio aivoissa on tapahtunut.
Kaikkien lähiaikuisten suhtautumisella lapseen on suuri merkitys. Jokaisen lapsen tulisi saada myönteinen kuva itsestään oppijana. Toiveikkuus on vanhempien ja lähiaikuisten voimavara.
Oppiminen ennen kouluikää
Koti on vauvan luonnollinen oppimisympäristö. Kodin äänet, esineet, ihmiset ja tunnelma houkuttelevat lasta. Siellä vauva kerää kokemuksia eli oppii. Vauvaa tai taaperoa ei pidä liiaksi suojella, vaan pikemminkin auttaa kokemaan uusia, joskus jännittäviä asioita.
Läheisyys vanhempien kanssa luo turvallisuutta. Vuorovaikutus lapsen omilla keinoilla on tärkeää oppimiselle. Jos lapsella on niukasti ilmaisukeinoja, hän saattaa reagoida itkulla lähes kaikkeen. Arjen rutiinit ja rauhoittelu kertomalla, mitä tapahtuu tai on tulossa, voivat helpottaa. Taaperoikäiselle lapselle voi näyttää esimerkiksi kuvin, mitä tehdään.
Kuivaksi oppiminen voi olla iso haaste lapselle ja vanhemmille. Yksilölliset erot voivat olla suuria. Vaivannäkö vaipatta olon opettelussa kannattaa. Lapsen käsitys ja ilo oman kehon hallinnasta maksaa vaivan. Kuivaksi opettelu mahdollistuu vanhempien ja varhaiskasvatuksen työntekijöiden sitkeällä yhteistyöllä. Säännöllinen ja tiheä potalla istuminen sekä onnistumisen ylitsevuotava kehuminen lisäävät onnistumisen mahdollisuutta.
Terapioiden aloittamisen oikea-aikaisuudella on merkitystä. Esimerkiksi kokenut fysioterapeutti voi auttaa vanhempia ymmärtämään oman vauvan kehitystä ja toimimaan arjessa lapsen kehitystä ja oppimista tukevaan suuntaan. Myös muut terapiat voivat olla tarpeen.
Lapsi oppii leikkien uusia taitoja
Leikki lisää motivaatiota opetella vaikeitakin asioita. Vauvan leikkiminen on vanhemman tarjoamiin esineisiin/ympäristöön tutustumista tai laulu- ja liikkumisleikkejä. Samalla aistit kehittyvät. Tärkeintä on turvallinen ja hyvä yhdessäolo.
Taaperoiässä lapsen voi olla haastava osallistua leikkiin toisten lasten kanssa. Äänet ja nopeat liikkeet voivat pelottaa lasta. Koska taaperot vasta opettelevat vuorovaikutusta, aikuisen läsnäolo ja ohjaus on välttämätöntä. Jos lapsi tarvitsee fyysistä apua leikissä, silloin aikuisen rooli on olla hiljaisena avustajana.
Lapsi, jolla on cp-vamma, kehittyy leikissä ja kaikissa muissakin taidoissa samojen vaiheiden kautta kuin kuka tahansa muukin. On hyvä huomata, että jotkut osavaiheet voivat kestää pitempään cp-vammaisella lapsella. Vaikka hän saattaa tarvita avustusta leikin toteuttamisessa, lapsen on tärkeä kokea olevansa yhteisleikin täysivaltainen jäsen.
Päiväkodin kautta kohti koulua
Päivähoidon aloittaminen on usein ensimmäinen iso muutos lapsen elämässä. Vanhempien ja varhaiskasvatuksen työntekijöiden yhteistyö alkaa.
Vasu-varhaiskasvatussuunnitelma tehdään yhdessä vuosittain. Siinä määritellään lapsen kehityksen vaihetta ja tuen tarvetta. Varhaiskasvatuksessa on käytössä kolmiportainen tuki.
Työntekijöillä ei välttämättä ole tietoa cp-vammaisuudesta. Siksi tiedon jakaminen cp-vamman vaikutuksesta lapsen arjessa on tarpeen.
Lapsiryhmässä toimiminen voi joskus olla aluksi haasteellista. Lasta ohjaavien aikuisten on tärkeää huomioida lapsen auttamisen määrä ja laatu pienestä pitäen. Jokaisen lapsen on hyvä yrittää itse turvallisessa ympäristössä.
Mallin näyttäminen, ohjaaminen “kädestä pitäen” , sanallinen ohjaaminen vaihtoehtoihin ja kannustaminen “minä uskon että sinä opit ja osaat”, auttaa lasta luottamaan omiin kykyihin. Liiallinen lapsen puolesta tekeminen tai puhuminen voi olla suorastaan vahingollista ja vaikuttaa lapsen motivaatioon ja itsetuntoon.
Terveydenhuollossa tehtävät neuropsykologiset testit antavat tietoa lapsen kehityksen kulusta ja mahdollisesta tuen tarpeesta. Tiedon pohjalta voidaan suunnitella tulevaa koulunaloitusta.
Vanhemmat saavat tietoa koulunkäynnin aloittamiseen liittyvistä asioista varhaiskasvatuksen erityisopettajalta tai lähikoulun rehtorilta. Vanhempien on syytä selvittää koulunkäyntiin liittyviä asioita ajoissa, että tarvittavista valmisteluista ehditään sopia.
Useimmiten lapsen ja perheen toiveena on aloittaa koulunkäynti samassa koulussa esikoulukavereiden kanssa. Jos tämä ei ole mahdollista, on toivottavaa, että päätökset ja järjestelyt tehdään yhteisymmärryksessä vanhempia kuunnellen.
Vaikeimmin vammaisen lapsen kohdalla tulee pohdittavaksi pidennetyn oppivelvollisuuden mahdollisuus.
Koulunkäynnin kolmiportainen tuki
Kunta tai kaupunki vastaa opetuksen järjestämisestä. Oppimisen tuen eri vaiheisiin liittyvät asiakirjat on tehtävä yhteistyössä oppilaan vanhempien kanssa.
Perusopetuslain mukaan oppilaalla on oikeus saada opetussuunnitelman mukaisen opetuksen ohella oppilaan ohjausta ja riittävää oppimisen ja koulunkäynnin tukea koko perusopetuksen ajan. Tukea on annettava heti, kun tuen tarve ilmenee. Tuen tarvetta on syytä pohtia lapsen aloittaessa esikoulun tai esikoulun aikana.
Koulunkäynnin kolmiportainen tuki antaa pohjan jokaisen lapsen tai nuoren yksilöllisen koulupolun toteuttamiseen.
Yleinen tuki tarkoittaa yleensä yksittäisiä pedagogisia ratkaisuja sekä ohjaus- ja tukitoimia. Tuen aloittaminen ei edellytä erityisiä tutkimuksia tai päätöksiä.
Tehostetulla tuella tarkoitetaan oppilaan voimakkaampaa ja yksilöllisempää tukemista. Se perustuu moniammatillisen tiimin tekemään pedagogiseen arvioon ja sitä annetaan oppilaalle laadittavan oppimissuunnitelman mukaisesti. Jos tehostettu tuki ei riitä, hänelle tehdään pedagogiseen selvitykseen perustuva erityistä tukea koskeva päätös.
Oppilaalle laaditaan henkilökohtainen opetuksen järjestämistä koskeva suunnitelma (HOJKS), josta käy ilmi erityistä tukea koskevan päätöksen mukaisen opetuksen ja muun tuen antaminen. Tarkempaa tietoa kolmiportaisesta tuesta löydät täältä.
Jokaisessa koulussa toimii oppilashuoltoryhmä, jonka tehtäviin kuuluu ennaltaehkäisevä työ ja varhainen puuttuminen sekä koulun oppilashuollon kehittäminen.
Oppilashuoltotyöhön kuuluvat myös oppilaan oppimisen ja kasvun tuen tarpeen arviointi, suunnittelu ja seuranta. Oppilashuoltoryhmään kuuluvat koulun rehtori, oppilaan opettaja, laaja-alainen erityisopettaja, terveydenhoitaja, kuraattori sekä koulupsykologi. Tarvittaessa ryhmään kutsutaan muita jäseniä. Kokemus on osoittanut, että koulujen käytännöissä ja toimintakulttuurissa voi olla merkittäviä eroja.
Opettaja ja/tai erityisopettaja sekä vanhemmat määrittelevät yhteistyössä tuen tarvetta ja opettaja tekee tarvittavat asiakirjat. Oppimisen tuki voi olla erityisopettajan antamaa opetusta yksilöllisesti tai ryhmässä.
Lapsi voi opiskella tavallisessa luokassa ja saada sinne tarvittaessa erityisopetusta tai opiskella erityisluokassa osittain tai kokonaan. Lapsen osallisuuden toteutumisen kannalta on suotavaa, että hän opiskelee mahdollisimman paljon ikätovereidensa kanssa.
Haasteisiin vastataan yhteistyöllä
Koulunkäynnissä haasteita voi esiintyä esimerkiksi lukemisessa, kirjoittamisessa tai matematiikan käsitteiden omaksumisessa sekä tarkkaavaisuudessa, keskittymisessä tai oman toiminnan ohjaamisessa.
Avoin yhteistyö perheen, opettajan ja mahdollisen koulunkäynninohjaajan välillä auttaa löytämään oikeat ratkaisut. Jos opettajalla tai ohjaajalla ei ole tietoa cp-vammasta, apua voi tarjota esimerkiksi CP-liiton Tietopaketti koulupolun alkuun -opas. Lisätietoa löytyy myös Oppimis- ja ohjauskeskus Valterin verkkosivuilta.
Lapsen terapeutit voivat osallistua verkostokokouksiin sekä käydä koulussa ohjaamassa apuvälineiden käytössä. Esimerkiksi kynän käytön haasteisiin on syytä vastata hankkimalla tietokone tai tabletti avuksi viimeistään, kun lapsi oppii lukemaan ja kirjoittamaan. Toimintaterapeutin konsultaatio ja sopivan laitteen arviointi helpottaa oikeanlaisen laitteen hankintaa. Opetuksen järjestäjä on velvollinen hankkimaan laitteen arvioinnin perusteella. Onneksi tänä päivänä koulussa käytetään tietotekniikkaa laajasti moneen tarkoitukseen.
Joskus apuvälineiden käyttö tai se, ettei voi osallistua juuri kuten muut, voi ahdistaa lasta. Tarve olla samanlainen koululainen kuin muut, on luonnollinen. Liiallinen vertailu ja kilpailu voivat olla opiskelun tai itsetunnon kannalta haitallista. Vanhempien ja koulun lähiaikuisten tulee huolehtia siitä, että lapsi tai nuori ja hänen koulukaverinsa ymmärtävät yksilöllisyyden merkityksen. Asiallinen tieto ja keskustelu ovat välineitä kohti kaikkien yhteistä koulua.
On tärkeää pohtia ajoissa lapsen koulussa tarvitseman avustuksen määrää. Lapsella, jolla on cp-vamma, ei automaattisesti ole oikeutta saada henkilökohtaista koulunkäynnin-ohjaajaa tuekseen. Useimmiten luokassa on luokan yhteinen ohjaaja, joka sopii opettajan kanssa avustamisesta. Kokemus on osoittanut, että alakoulun ensimmäisillä luokilla koulunkäynninohjaajan rooli lapsen koulunkäynnin sujumisessa on merkittävä. Kun omatoimisuus ja vastuu omasta toiminnasta lisääntyy, avustamista voidaan keventää koulupäivän aikana.
Koululuokassa lapsella on oikeus riittävään avustukseen esimerkiksi apuvälineiden käytössä, siirtymistilanteissa, oppiaineen suorittamisessa ja arjen asioiden hoitamisessa (pukeminen, riisuminen, ruokailu, wc:ssä käyminen, välineiden ja tavaroiden kuljettaminen). Lapsi, jolla on cp-vamma, saattaa tarvita enemmän aikaa koulussa toimimiseen. Lapsen, vanhempien, opettajan ja koulunkäynnin-ohjaajan on tärkeää suunnitella ajankäyttöä esimerkiksi tekemällä lukujärjestys, jossa on huomioitu kouluaineiden lisäksi arjen asiat. Näin lapsi ei tunne olevansa jatkuvasti myöhässä yhteisestä toiminnasta ja pystyy osallistumaan esimerkiksi ulkoiluihin.
Lapsi oppii myös, että soveltamalla on mahdollista osallistua kaikkiin toimintoihin yhdessä muiden kanssa. Opettajalla ja mahdollisella avustajalla on suuri rooli siinä, että koulupäivät osataan suunnitella niin, että tukea tarvitseva oppilas pääsee osallistumaan yhdenvertaisesti.
Mitä nuorempi lapsi on, sitä enemmän ja selkeämpää aikuisen ohjausta hän tarvitsee. Kasvaessaan hän oppii suunnittelemaan ja ottamaan vastuuta omasta toiminnastaan.
Oppimisen ja koulunkäynnin tuen sanastoa
Kolmiportainen tuki jaetaan yleinseen, tehostettuun ja erityiseen tukeen.
Pedagoginen arvio tehdään, kun siirrytään yleisestä tuesta tehostettuun tukeen. Pedagoginen selvitys tehdään, kun siirrytään tehostetusta tuesta erityiseen tukeen. Opettaja laatii arvion tai selvityksen yhteistyössä vanhempien kanssa.
Eriyttäminen tarkoittaa sitä, että oppilas otetaan opetuksessa huomioon yksilönä, jolla on omanlaisensa historia, valmiudet, lahjakkuus, kyvyt, persoonallisuus, kehitystaso ja oppimisen tyyli. Tämä edellyttää opettajalta hyvää oppilaan tuntemusta ja pitkäjänteistä työskentelyä. Eriyttäminen ei tarkoita pelkästään eriytettyä materiaalia, kuten e-kirjaa ja monisteita. Opettaja voi tarjota esimerkiksi erilaisin opetusmenetelmin ja ryhmäjaoin eriyttää opetusta.
Oppiaineen painoalue tarkoittaa sitä, että oppilas opiskelee oppiaineesta ainoastaan keskeiset asiat. Arviointi tehdään yleisen opetussuunnitelman mukaan. Painoalueen valinnalla on tarkoitus edistää oppimista ja antaa aikaa opiskelulle.
Henkilökohtainen oppimisen järjestämistä koskeva suunnitelma (HOJKS) on tehtävä aina, kun oppilas saa erityistä tukea. Opettaja voi järjestää verkostokokouksen, johon osallistuvat oppilas vanhempineen, oppilaan terapeutit, erityisopettaja, rehtori ja koulunkäynninohjaaja. Kokouksessa pyritään muodostamaan yhteistä käsitystä oppilaan oppimisesta. HOJKSissa käydään läpi esimerkiksi oppilaan vahvuudet ja onnistumiset, haasteet, tavoitteet ja käytännön teot. Vanhempien on hyvä myös tuoda HOJKS-keskustelussa esille lapsen sekä perheen jaksamiseen liittyviä asioita koulunkäynnin suhteen (esimerkiksi läksyjen määrä).
Oppiaineen yksilöllistäminen tarkoittaa oppiaineksen suunnittelemista yksilöllisesti oppilaan kyvyt ja taidot huomioiden. Tässä pyritään konkreettiin tavoitteisiin. Arviointi tehdään yksilöllisten tavoitteiden perusteella ja merkitään todistuksessa tähdellä *. Kaikkia oppiaineita ei ole välttämättä ole tarpeen yksilöllistää. Lapsella, jolla on cp-vamma, yleisin yksilöllistetty oppiaine on matematiikka.
Lapsen/nuoren osallisuus yhteiskunnassa tarkoittaa sitä, että lapsi on aktiivinen toimija ja oman ryhmän jäsen. Hänen ajatuksiaan ja mielipiteitään tulee kuulla ja huomioida. Lapsella/nuorella tulee olla mahdollisuus vaikuttaa omaan elämään liittyviin asioihin. Hänellä on oikeus tulla ymmärretyksi ja hyväksytyksi omana itsenään. Oppilaan osallisuuden varmistaminen varhaiskasvatuksessa ja peruskoulussa on nykypäivää.
Jokainen lapsi ja nuori on yksilöllinen oppija cp-vammasta huolimatta, ja sellaisena häntä tulee kohdella ja kunnioittaa.
Mervi Lahdenperä-Mustajärvi
varhaiskasvatuksen erityisopettaja, työnohjaaja, ohjaava opettaja
Oppimis- ja ohjauskeskus Valteri
Artikkeli on julkaistu 5.6.2021.

Lapsella, jolla on cp-vamma, saattaa olla haasteita puheessa, kommunikoinnissa ja syömisessä.
Kommunikoinnin pulmat painottuvat usein puhemotoriikkaan, mutta kielellisiä haasteita voi myös esiintyä. Osa lapsista oppii puhumaan normaalisti, osalla puhe jää epäselväksi. Osa lapsista ei puhu lainkaan ja he tarvitsevat kommunikoinnin onnistumiseksi puhetta tukevia ja korvaavia kommunikointikeinoja.
Osalla lapsista, joilla on cp-vamma, voi ilmetä vaikeuksia syömisen eri vaiheissa. Syyt voivat olla sekä motorisia että sensorisia.
Kehitystä tuetaan vauvaiästä asti
Lapsen, jolla on cp-vamma, kielenkehitys voi edetä normaalisti. Kommunikoinnin pulmat painottuvat usein puhemotoriikkaan, mutta kielellisiä haasteita, kuten puheen ymmärtämisen tai nimeämisen pulmia, voi myös esiintyä.
Lapsen kielen kehitystä on tärkeä tukea varhaisvaiheista alkaen. Vuorovaikutustaitojen ja varhaisten kommunikointitaitojen (katseella seuraaminen, huomion kohteen jakaminen, vastavuoroinen ääntely, osoittaminen ja niin edelleen) tukeminen ja kehitys on tärkeä pohja tulevalle kielen kehitykselle.
Lapsen kasvaessa arjen touhuista arkikielellä kertominen ja lapsen ikätasolle sopivan kielen käyttäminen on tärkeää. Lapsen kanssa on hyvä leikkiä häntä kiinnostavia leikkejä ja huomioida lapsen kontakti- ja leikkialoitteet.
Pienet lapset nauttivat fyysisistä leikeistä ja mikäli lapsella on aistivammoja (kuulo-/näkö), kehon huomioon ottaminen leikkitilanteissa on tärkeää. Aikuinen voi reagoida lapsen ääntelyyn esimerkiksi matkimalla ja varioimalla sitä tai koskettamalla lasta.
Puheen vastaanottoa eli puheen ymmärtämistä on hyvä tukea eleiden avulla. Isompien lasten kanssa leikkien ääneen puhuminen, pelien palaaminen ja kirjojen lukeminen yhdessä aikuisen kanssa tukevat kielen oppimista ja lapsen kiinnostusta kieleen.
Kommunikointitaitojen luokittelu
Henkilöiden, joilla on cp-vamma, kommunikoinnin tuloksellisuutta voidaan arvioida Communication Function Classification System (CFCS) -luokittelulla (www.cfcs.us, suomennus 2015). Luokittelussa otetaan huomioon, kuinka tuloksellista kommunikointi on arjen tyypillisissä tilanteissa. Arvioitavan henkilön kommunikointikeino (puhe, kuvat ynnä muu) ja kognitiivinen taso (havaitseminen, muistaminen, oppiminen, ajattelu) voi olla mikä tahansa.
Luokittelussa käytetään tasoja I–V. Eri tasoilla otetaan huomioon kommunikoinnin tahti, kommunikointikumppanin tuttuuden vaikutus sekä viestien lähettäjä- ja vastaanottajaroolien vaihtelun toimivuus.
I Tuloksellinen viestin lähettäjä ja vastaanottaja vieraiden ja tuttujen kumppanien kanssa.
II Tuloksellinen, mutta tahdiltaan hitaampi viestin lähettäjä ja/tai vastaanottaja vieraiden ja/tai tuttujen kumppanien kanssa.
III Tuloksellinen viestin lähettäjä ja vastaanottaja tuttujen kumppanien kanssa.
IV Epäjohdonmukainen lähettäjä ja/tai vastaanottaja tuttujen kumppanien kanssa.
V Harvoin tuloksellinen lähettäjä ja vastaanottaja tuttujenkaan kumppanien kanssa.
Puhemotoriikka ja suun motoriikka
Puheterapeutti arvioi usein kielellisiä taitoja, mutta lapsen ja nuoren, jolla on cp-vamma, arvioinnissa keskitytään yleensä puhemotoriikan ja suun motoriikan (syöminen ja syljen hallinta) pulmien ratkaisuihin. Osalla cp-vamma on hyvin lievä, eikä se vaikuta arjen toimintakykyyn. Cp-vamma voi vaikeuttaa muun muassa puhumisessa tarvittavien lihasten hallintaa ja sen myötä sanojen tuottamista.
Osa lapsista oppii puhumaan normaalisti, osalla puhe jää epäselväksi. Osa lapsista ei puhu lainkaan ja he tarvitsevat kommunikoinnin onnistumiseksi apua ja tukea lähi-ihmisiltä. Vaikka lapsi ei oppisi puhumaan, sujuvaan kommunikointiin voidaan päästä puhetta tukevien ja korvaavien keinojen avulla.
Dysartria
Dysartriassa puheen tuottamiseen tarkoitettujen lihasten liike on poikkeavaa. Cp-vammasta riippuen kasvojen ja nielun seudun lihasten hallinta voi vaikeutua eri tavoin. Jos esimerkiksi leuan liikkeiden hallintaa, kielen nostoa ja huulten sulkua on vaikea koordinoida eikä liikkeitä pysty saattamaan loppuun, artikulaatiosta voi tulla epätarkkaa, kankeaa ja hidasta. Myös hengityksen ja äänentuoton koordinaatio voi vaikeutua ja ääni jumiutua kesken puheen. Ääni voi myös olla heikko, vuotoinen tai puristeinen. Näitä kaikkia kutsutaan dysartriaksi. Kielellisiin taitoihin dysartria ei vaikuta.
Dysartriasta ei pääse kokonaan eroon, mutta harjoittelulla epäselvästä puheesta voidaan saada selkeämpää. Puheen tuottoon tarvittavien lihasten liikkeiden hallintaa voidaan harjoitella ja lopputuloksena saada selkeämpi puhe esimerkiksi hidastamalla puhetta, tai artikulaatioharjoitteilla saadaan riittävän tunnistettava yksittäinen äänne, jotta myös vieras ihminen saa puheesta selvää (esimerkiksi huulion parempi sulku m- ja p-äänteissä).
Myös hengityksen ja puheen koordinaation helpottuminen esimerkiksi keskivartalon lihasten hallintaa vahvistamisella voi selkeyttää puheilmaisua. Tällöin ilma riittää pidempään puhumiseen ilman välihengityskatkoksia. Vaikeaan dysartriaan liittyy usein myös syömisvaikeudet, koska puheen ja syömisen hallinnasta vastaavat osin samat lihakset.
Syljen hallinta
Suun seudun motorisen hallinnan vaikeus ja puutteet suun tuntotietoisuudessa voivat puheen epäselvyyden lisäksi aiheuttaa syljen valumista iässä, jossa sitä ei enää tavallisesti esiinny. Suun seudun motoriikan hallinta tai hypotonia eli velttous voivat vaikeuttaa leuan hallintaa ja huulten kiinnipitämistä.
Erityisesti etukumarassa leikkiessä tai pöydän ääressä työskennellessä syljen valuminen voi olla runsasta. Puutokset tuntotietoisuudessa voivat aiheuttaa sen, ettei suuhun kertynyttä sylkeä tunne eikä huomaa tarvetta nielaista.
Kuntoutuksessa pyritään parantamaan leuan hallintaa ja sitä kautta huulten sulkua erilaisilla harjoituksilla sekä vahvistamaan tuntotietoisuutta suun seudulla. Leuan hallinnalla tarkoitetaan leuan hallittua sulkemista ja avaamista ja suun pitämistä rennosti kiinni lepoasennossa.
Harjoituksilla voidaan pyrkiä myös saavuttamaan kielelle taaempi lepoasento suussa. Tuolloin kielen asento helpottaa muun muassa suun sulkemista eikä sylki pääse valumaan suun etuosassa sijaitsevan kielen mukana ulos. Esimerkiksi pillillä juominen on hyvä harjoittelumuoto tähän.
Purukumin pureskelulla voidaan myös tehostaa leuan hallintaa, nielemistä ja huulten sulkua. Tuntoaistimusta voidaan vahvistaa eri keinoin, jotta lapsi huomaisi syljen kertymisen suuhun. Sitä voidaan vahvistaa esimerkiksi harjoittelemalla karkean ruuan syömistä, käyttämällä erilaisia stimulointiharjoja ja muita ääripäitä (esimerkiksi kylmä-kuuma) tuntoaistin herättämiseksi.
Jos syljen valuminen on hyvin runsasta ja se haittaa esimerkiksi ulkoilua talvella tai aiheuttaa ihon menemistä huonoon kuntoon, voidaan harkita myös sylkirauhasten botox-hoitoa (vaikutusaika noin 3 kuukautta) tai kuurinomaista lääkehoitoa.
Hoidoilla tavoitellaan syljen erityksen vähentymistä. Suuhygieniasta on näissä tapauksissa pidettävä erityisen hyvää huolta, koska samalla hampaita luonnollisesti suojaavan syljen eritys vähenee ja hampaat ovat alttiimpia reikiintymiselle.
Syljen valumisen vähentämiseen tähtäävät harjoitukset vaativat usein hyvää yhteistyökykyä. Pienten lasten kanssa harjoituksia voidaan tehdä leikin varjolla ja vahvistaa esimerkiksi syömistaitoja. Kun syömistaidot vahvistuvat ja lapsi syö koostumukseltaan monipuolista ruokaa, suun lihaksiston hallinta paranee ja sylkeä valuu vähemmän.
Haasteet syömisessä ja juomisessa
Useimmat lapset ja nuoret, joilla on cp-vamma, syövät ongelmitta. Vaikeuksia voi kuitenkin ilmetä kaikissa syömisen vaiheissa ja syyt voivat olla motorisia ja/tai sensorisia.
Haasteita voi olla ruuan viemisessä suuhun sekä ruuan käsittelyn ja pureskelun motorisessa koordinaatiossa, kuten leuan, huulten ja kielen liikkeiden hallinnassa. Vaikeat suun motoriikan haasteet voivat vaikeuttaa myös nielemistä. Lapsilla, joilla on cp-vamma, voi esiintyä tavallista useammin myös refluksia eli mahan sisällön nousua takaisin ruokatorveen.
Joskus syömisen haasteet vaikeuttavat ja pitkittävät ruokailutilanteita niin paljon, että ruuan saanti voi suun kautta syödessä jäädä riittämättömäksi. Tällöin apuna voidaan käyttää letkuruokailua gastrostooman eli mahalaukkuavanteen kautta.
Vauvaiän syömishaasteet
Hyvin monet cp-vammadiagnoosin saavat lapset oppivat syömään yhtä tehokkaasti ja turvallisesti ja samaan tahtiin kuin muutkin lapset. Mitä vaikeampia karkeamotorisia haasteita lapsella on, sitä useammin myös syömisessä on haasteita.
Joskus syömisvaikeudet voivat olla lapsen ensimmäinen oire cp-vammasta. Esimerkiksi leuka voi avautua poikkeuksellisen paljon, leuka tai kieli voivat työntyä eteen tai puremisrefleksi saattaa olla voimakas. Vauvan voi olla vaikea tarttua tuttiin tai rintaan. Imemisen perustana olevan alipaineen muodostaminen kielen avulla suussa ei välttämättä onnistu, mikä aiheuttaa tehotonta imemistä.
Myös hengittämisen, imemisen ja nielemisen koordinaatiossa voi olla vaikeutta lihasten säätelystä johtuen. Tällöin vauva saattaa yskiä ja olla levoton ruokailutilanteissa. Mitä epärytmisempää tai jäsentymättömämpää imeminen on, sitä herkemmin vauva myös oksentelee.
Vauva hyötyy tuetusta syömisasennosta ja rauhallisista syömistilanteista, joissa annetaan aikaa niin rauhoittumiselle kuin imemisellekin. Vauva voi hyötyä myös imemisen, nielemisen ja hengittämisen rytmittämisen avustamisesta, sopivasta tuttikoosta, maidon sakeuttamisesta ja osittaisesta letkuruokinnasta. Imemistä helpottavia tekijöitä mietitään yksilöllisesti.
Kiinteisiin ruokiin siirtyminen
Nesteiden ja sileitten soseitten syöminen saattaa sujua lapsilta usein hyvin ja pulmia tulee esille vasta siirryttäessä karkeampiin ruokiin. Karkeampi ruoka vaatii enemmän ruuan työstämistä ja boluksen eli ruokapalan hallintaa ennen nielaisua. Karkeampi ruoka tuo suuhun myös enemmän sensorisia ärsykkeitä kuin sileät soseet tai nesteet. Siirtymävaiheessa haasteita voivat siis aiheuttaa niin motoriset kuin sensorisetkin haasteet.
Ruuan rikkipuremiseen tarvitaan leuan hallittua ylös-alas-liikettä, kun taas pureskeluun tarvitaan taitoa siirtää ruokaa kielen avulla puolelta toiselle poskihampaiden väliin hienonnettavaksi. Jos kielen sivuttaisliikkeen hallinta ja siten ruuan liikuttelu suussa on vaikeaa, ei pureskelemista vaativien palojen syöminen ole aina turvallista. Kielen liikkeiden hallinnan vaikeudesta johtuen liian iso ruokapala voi ajautua nieluun ennen pureskelemista.
Syömistilannetta voidaan helpottaa esimerkiksi niin, että avustava henkilö asettaa ruokaa suoraan poskihampaille, jolloin ylös-alas-liikkeellä varmistetaan ruuan hienontaminen. Pienempien lusikallisten/pienten palojen hallinta on kerrallaan helpompaa kuin isojen.
Jos ruuan hienontaminen ei onnistu avustettunakaan, on syytä hienontaa ruokaa sellaisenaan nielaistavaksi tai tarjota sosemaista ruokaa. Vaikka lapsi söisi pääasiallisesti aterioilla sosemaista ruokaa, on palaruokien käsittelyä hyvä säännöllisesti harjoitella.
Kielen avulla ruoka siirretään nieltäväksi suun takaosaan, josta myös nielemisrefleksi alkaa. Lapsella, jolla on cp-vamma, ruuan liikuttaminen voi olla vaikeaa tai ruoka liikkuu liian nopeasti suussa. Nielemisrefleksi voi myös cp-vammasta johtuen olla puutteellinen tai myöhästyä. Syömistilannetta ja lapsen reaktioita on hyvä tarkkailla ja seurata syömistilanteen edetessä. Joskus väsyminen voi aiheuttaa esimerkiksi pureskelemisen vähentymistä.
Syömistilanteet voivat olla siis sekä fyysisesti että henkisesti kuormittavia. Motoriikan hallinnan puutteen ja aspiraation (ruuan joutuminen henkitorveen) mahdollisuuden vuoksi ruokailu voi olla epämiellyttävää tai pelottavaa.
Syömisen haasteista johtuen ruoka- ja juomamäärät saattavat jäädä liian pieniksi. Tällöin lapsen ravitsemukseen voidaan lisätä energiapitoisempia ruokia, jotta pienemmällä annoskoolla saadaan riittävästi energiaa. Letkuravitsemuksen tarpeellisuutta voidaan myös pohtia.
Hyvä syömisasento ja syömisessä huomioitavat seikat
Ruokailutilanteet on hyvä järjestää mahdollisimman rauhallisiksi sekä ilmapiirin että ajankäytön suhteen. Esimerkiksi kovat äänet ja äkkinäiset liikkeet saattavat aiheuttaa lihasten äkillistä jännittymistä. Samasta syystä kasvojen turhaa pyyhkimistä on hyvä välttää syömisen aikana. Spastisuuteen liittyvää lihasten jännittymistä ja esimerkiksi kielen ulostyöntymistä voidaan helpottaa sillä, että keho ja kasvot saadaan mahdollisimman rennoiksi. Tätä usein edellyttää hyvin tuettu istuma-asento.
Syömiset ja juomiset onkin hyvä tehdä parhaassa mahdollisessa istuma-asennossa. Lapset, joilla on cp-vamma, voivat tarvita syömistilanteisiin tavallista tuetumman tuolin, jotta syöminen onnistuu turvallisesti. Tukeva istuma-asento antaa mahdollisuuden hallita paremmin keskivartaloa, minkä jälkeen pään, leuan, huulien ja kielen liikkeet tulevat helpommiksi hallita.
Joskus leuka saattaa tehdä ylimääräistä liikettä ja suu aueta tarpeettoman paljon. Ruuan käsittelyä ja nielemistä auttaa, jos avustaja tukee lapsen leuan avaamista hallitusti ja huulten sulkemista kevyesti sormien avulla. Tämä myös helpottaa ruokailutilanteiden sujumista turvallisesti.
Syömistilanteissa lapsen tulisi pystyä kannattelemaan päätään ja niskaa pitkänä sekä välttää taaksepäin taivutusta. Jos pää on kallistunut voimakkaasti taaksepäin, asento lisää aspiraation riskiä niellessä. Mikäli pään hallinta ei onnistu, on hyvä ottaa tuoliin päätuet käyttöön. Avustava henkilö voi myös seistä vieressä ja tukea henkilön päätä esimerkiksi kehollaan.
Tuntoaistin puutteet tai yliherkkyys vaikuttavat syömiseen
Joskus lapsen syömistä vaikeuttavat tuntoaistin puutteet tai yliherkkyys. Tuntoaisti voi olla alentunut, jolloin lapsi esimerkiksi vie suuhun mielellään voimakkaita aistikokemuksia tuottavia ruokia (esimerkiksi kovat, rapsahtavat ruuat kuten näkkileipä) tai esimerkiksi leluja. Nämä lapset kokeilevat usein ilman ennakkoluuloja uusia ruoka-aineita ja pitävät esimerkiksi mausteisesta ruuasta. Toisaaltahe saattavat nielaista paloja pureskelematta.
Jotkut lapset taas voivat olla taas tuntoaistin osalta yliherkkiä, jolloin he eivät mielellään vie suuhun uusia makuja tai koostumuksia, joihin eivät ole tottuneet. Erityisesti kiinteisiin siirtyminen tai karkeaan ruokaan siirtyminen voi olla haastavaa.
Osalla lapsista saattaa olla kasvojen ja suun alueella sekä tuntoaistin puutteita että yliherkkyyttä, jolloin lapsi jossain tilanteissa on herkkä erilaisille tuntemuksille ja mauille ja taas toisessa hetkessä kokeilee reippaasti eri ruokia ja makuja. Tuntopoikkeavuuksia voi olla myös suun eri kohdissa.
Esimerkiksi hemiplegiaan voi liittyä puolieroa suun motorisessa toiminnassa ja/tai tuntoaistimuksissa. Se voi aiheuttaa muun muassa ruuan valumista toisesta suupielestä tai aktiivista ruuan käsittelyä vain toisella puolella suuta.
Sekä tuntoyliherkkyyden että tuntoaliherkkyyden helpottumiseen voidaan käyttää samankaltaisia keinoja. Yliherkkyydessä suun tuntoa voidaan siedättää erilaisilla tuntoaistimuksilla kuten stimulointiharjalla harjailulla. Tuntoaliherkkyydessä tuntoaistimusta voidaan vastaavasti herätellä ennen ruokailua esim. harjalla tai rapsahtavilla ruuilla.
Juomisen haasteet
Juomisen harjoittelu tuottaa joskus haasteita lapsille, joilla on cp-vamma johtuen suun ja nielun lihasten motoriikan hallinnan vaikeudesta. Yleisiä pulmia ovat yskiminen ja juoman valuminen suusta ulos. Juomisen onnistumista helpottavat hyvä istuma-asento ja pään symmetrinen pystyasento sekä tarvittaessa leuan tukeminen.
Lapset saattavat herkästi yskiä juodessaan ohuita nesteitä, jos ne pääsevät kulkeutumaan hallitsemattomasti suussa ja nielussa lihasten koordinaatiopulmien vuoksi. Näissä tilanteissa nielemisrefleksi voi esimerkiksi käynnistyä liian hitaasti, eikä kurkunkansi ehdi sulkea kurkunpäätä kunnolla ja juomaa pääsee joko äänihuulitasolle tai sen alle. Juomista voi siis olla helpompi harjoitella sakeammilla ja luonnollisesti “hitaammilla” juomilla, kuten smoothiella, piimällä ja mehukeitolla tai käyttää apteekista saatavia sakeuttamisaineita. Joskus erilaisista mukeista tai juomisen apuvälineistä voi olla hyötyä (lovimukit, pillit ym).
Jos lapsella esiintyy yskimistä, pärskimistä, vetistä ääntä syömisen jälkeen tai syöminen muuten huolestuttaa, siitä on tärkeä kertoa omalle hoitajalle, lääkärille tai puheterapeutille. Nielemisen vaiheita voidaan tutkia röntgen- tai videokuvauksella. Näiden tutkimusten avulla nähdään muun muassa, joutuuko nestettä henkitorven puolelle, sulkeutuuko kurkunkansi nielussa ja pehmeä suulaki ylänielussa oikea-aikaisesti nielemiseen nähden, käynnistyykö nielemisrefleksi normaalisti tai jääkö nieluun nielaisun jälkeen residuaalia eli jäänteitä syödystä ruuasta.
Syömistaitojen luokittelu
CP-vammaisten syömistaitojen luokittelussa käytetään Eating and Drinking Ability Classification System (EDACS) –luokittelua. Suomennus (2021) löytyy sivulta www.edacs.org. Luokittelun tärkeimpinä huomionkohteina ovat syömisen tehokkuus ja turvallisuus. Tasojen erot perustuvat toiminnalliseen kykyyn, ruuan ja juoman koostumuksen muokkaamistarpeeseen ja käytettyihin tekniikoihin arjen syömistilanteissa. Luokittelussa tarkastellaan myös avun tarvetta ruokailussa.
I Syö ja juo turvallisesti ja tehokkaasti.
II Syö ja juo turvallisesti, tehokkuudessa joitakin rajoitteita.
III Syömisen ja juomisen turvallisuudessa joitakin rajoitteita; tehokkuudessa voi olla rajoitteita.
IV Syömisen ja juomisen turvallisuudessa merkittäviä rajoitteita.
V Turvallinen syöminen ja juominen ei mahdollista– letkuravitsemusta harkittava ravitsemuksen turvaamiseksi.
Avustuksen tarve:
Itsenäinen: Henkilö pystyy viemään ruokaa ja juomaa suuhunsa ilman apua. Apua voidaan kuitenkin tarvita ruuan koostumuksen muokkaamiseen tai esim. istuma-asennon hallintaan.
Tarvitsee avustusta: Henkilö tarvitsee apua ruuan ja juoman suuhun viemisessä (esimerkiksi lusikan täyttäminen, ruuan asettaminen käteen, käden ohjaaminen suuhun, lasin tukeminen).
Täysin avustettava: Henkilö on täysin riippuvainen toisesta henkilöstä ruuan ja juoman viemisessä suuhun.
Kommunikoinnin apuvälineet
Osa lapsista, joilla on cp-vamma, voivat tarvita puheen ja kommunikoinnin tueksi kommunikoinnin apuvälineitä. Näitä apuvälineitä ja keinoja kutsutaan puhetta tukeviksi ja korvaaviksi menetelmiksi, AAC-keinoiksi (Augmentative and Alternative Communication).
AAC-keinoja ovat esimerkiksi tukiviittomat, puhelaitteet, kuvat, kuvataulut, kuvalliset kommunikointikansiot ja tabletilla tai tietokoneella toimivat kommunikointiohjelmat. Laitteiden ja kuvien käytön harjoittelu aloitetaan usein pikkuhiljaa muutamalla kuvalla tai esimerkiksi yhden viestin puhelaitteella.
Lapsilla, joilla on cp-vamma, kehon ja käsien käytön haasteet sekä esimerkiksi näönkäytön pulmat voivat vaikuttaa AAC-keinon valintaan. Usein lasten kanssa kokeillaan useita eri keinoja ja harjoitellaan näiden käyttöä, jotta yksilölliset ja hyvin toimivat kommunikoinnin apuvälineet löydetään. Ratkaisu voi löytyä esimerkiksi suurennetuista kuvista, herkästi kosketukseen reagoivasta tabletista tai kuulonvaraisesti askellettavasta kommunikointikansiosta. Jos käsien käytössä on suuria haasteita, lapsi voi käyttää esimerkiksi päällä painettavaa hiirtä tai katseohjauksella toimivaa tietokonepohjaista kommunikaation apuvälinettä.
Vaikka lapsella olisi käytössään tietokonepohjainen kommunikaation apuväline, lapsi tarvitsee tämän lisäksi myös perinteisempiä menetelmiä kuten kuvia, jotta kommunikointi onnistuu myös silloin, kun sähköiset laitteet eivät toimi. Lapsen lähiympäristön on tärkeä käyttää käytössä olevia apuvälineitä lapsen kanssa päivittäin ja antaa näin mallia niiden käytöstä. Mikäli lapsi ei saa mallia ja toistoa menetelmän käytöstä, hän ei useinkaan kiinnostu sen käytöstä ja keino jää käyttämättä.
Myös lapsen vanhemmat ja lähi-ihmiset esimerkiksi päiväkodissa tarvitsevat paljon harjoitusta, jotta erilaisten keinojen käyttö alkaa sujua. Harjoittelu tekee mestarin ja oppiessaan eri keinojen käyttöä lapsi saa mahdollisuuden ilmaista pyyntöjä, kertoa itsestään ja kysyä sekä kommentoida, vaikka ei pystyisi ääneen puhumaan.
Puheterapeutit ja AAC-ohjaajat ohjaavat erilaisten keinojen käyttöä kotiin sekä lapsen päiväkotiin tai kouluun. Lapsen tarvetta kommunikoinnin apuvälineisiin pohditaan yhdessä perheen ja lastenneurologisen työryhmän puheterapeutin kanssa ja tarvittaessa tehdään lähete apuvälinekeskukseen.
Lisätietoja puhetta tukevista ja korvaavista kommunikointikeinoista löytyy muun muassa Papunet-sivustolta.
Annika Rastio
puheterapeutti, FM, HUS
Laura Mustonen
puheterapeutti, FM, HUS
Artikkeli on julkaistu 5.6.2021.

Ravitsemustilan seuranta on erityisen tärkeää lapsilla, joilla on cp-vamma, koska vammaan voi liittyä syömis- ja nielemispulmia. Syöminen voi olla hidasta ja sitä myöden johtaa niukkaan ravinnonsaantiin. Riittävä ja sopiva ravinnonsaanti parantaa elämänlaatua ja antaa voimia arkeen. Toisinpäin ajateltuna vajaaravitsemus lisää infektioherkkyyttä ja huonontaa elämänlaatua.
Alipaino, ummetus ja refluksi ovat esimerkkejä syömiseen liittyvistä haasteista, joita cp-vamman kanssa voidaan kohdata. Näiden lisäksi ravitsemusterapeutin kanssa voidaan keskustella liiallisesta painonnoususta ja letkuravitsemuksesta.
Ummetus
Ummetus on yleisempää ihmisillä, joilla on cp-vamma, kuin muulla väestöllä. Ravitsemuksen näkökulmasta ummetuksen hoito on tärkeää, koska epämiellyttävän olon lisäksi ummetus huonontaa usein ruokahalua. Ummetuksen yleisyys cp-vamman yhteydessä voi liittyä vähäiseen liikkumiseen tai vammaan yleensä. Vähäinen liikkuminen hidastaa suolen toimintaa. Myös niukka syöminen tai juominen voi lisätä ummetusta.
Ummetuksen hoidon kannalta riittävä nesteen ja kuidun saanti on olennaista. Kuitu lisää ulostemassaa ja neste tekee siitä pehmeämpää, jolloin massa liikkuu helpommin suolessa. Kuitulisänä voi käyttää kaupasta saatavia kuitupitoisia leseitä, siemeniä, jauheita. Siemenissä on hyvä huomioida suositusten mukaiset käyttömäärät lapsilla eli yksi ruokalusikallinen päivässä, siemenlajeja vaihdellen. Leseiden käytön voi aloittaa yhdestä teelusikallisesta. Luumuja käytetään yleisesti ummetuksen ehkäisyssä. Luumuja tai luumusosetta voi hyvin käyttää kunhan huomioi, että syö muitakin kuitupitoisia ruokia.
Säännöllinen suolentoiminta tarkoittaa ulostamista päivittäin tai joka toinen päivä. Ulosteen tulisi olla pehmeää. Jos näin ei ole, on syytä kiinnittää huomiota nesteiden ja kuidun saantiin.
Refluksi
Refluksilla tarkoitetaan mahan sisällön nousua ruokatorveen. Lapsilla, joilla on vaikea-asteinen cp-vamma, refluksi johtuu usein siitä, että lapsi on normaalia enemmän makuuasennossa. Tällöin ruokatorven ja mahalaukun välinen sulkijalihas tulehtuu ja paksunee. Mahan sisältö on hapanta ja siksi refluksi on epämiellyttävää. Se voi tuntua polttelevana kipuna rintakehässä ja aiheuttaa itkuisuutta ruokailujen jälkeen ja öisin.
Refluksivaivaan voidaan pyrkiä vaikuttamaan ruoan koostumuksella, ruokailuasennolla, ateriakoolla ja ateriarytmillä. Ruokailun aikana on hyvä olla istuvassa tai puoli-istuvassa asennossa, jolloin painovoima auttaa siihen, että ruoka pysyy mahalaukussa. On myös huomattu, että kiinteä ruoka aiheuttaa vähemmän refluksia kuin nestemäinen. Tämän vuoksi nestemäisiä ruokia voidaan sakeuttaa sakeuttamisjauheilla. Kun ateriarytmin pysyy riittävän tiheänä, pysyvät myös annoskoot pienempinä. Tämä voi vähentää refluksioiretta. Ruokailun jälkeen noin 30 minuutin lepo puoli-istuvassa asennossa auttaa.
Jos imetys ei onnistu, herapohjainen korvike voi vähentää refluksia imeväisillä.
Riittävästä ravinnonsaannista on hyvä huolehtia, koska hyvä ravitsemustila itsessään vähentää refluksia. Jos edellä mainituista ohjeista ei ole apua, refluksia voidaan hoitaa myös lääkärin määräämillä lääkkeillä. Itsehoitovalmisteiden käyttämistä ei tule aloittaa ilman, että on ensin keskustellut asiasta lääkärin kanssa.
Alipaino
Alipaino vaikuttaa lapsen tai nuoren yleisvointiin. Se lisää infektioherkkyyttä, huonontaa lapsen mielialaa ja väsyttää. Kasvun seuraamisella huomataan, mikäli ravinnonsaanti on liian niukkaa. Silloin ruokaa voidaan täydentää muun muassa rasvalla ja täydennysravintojuomilla. Joskus tarvitaan letkuravitsemusta turvaamaan kasvua ja kehitystä. Jotta syöminen onnistuisi paremmin, voidaan ruoaksi valita sellaista, jota on helpompi syödä. Lisäksi alipainosten lasten ruokavalioon voidaan lisätä runsaasti energiaa sisältäviä ruoka-aineita, kuten lisärasvaa, parantamaan ravinnonsaantia. Tavallisen ruoan lisäksi hyviä ravintolisiä ovat täydennysravintojuomat ja -jauheet. Niitä voi juoda sellaisenaan tai sekoittaa ruokiin.
Letkuravitsemus
Jos ruokailu on aikaa vievää, kuormittavaa tai mahdotonta toteuttaa turvallisesti, apuna käytetään letkuravitsemusta. Tällöin ravinnonsaanti turvataan nestemäisellä ravinnolla, joka annostellaan suoraan mahalaukkuun.
Letkuravitsemus ei tarkoita, että suun kautta syöminen loppuu, vaan sen ohella voi syödä kuten aiemminkin. Nestemäistä ravintoa eli letkuravintoa voidaan lyhytaikaisesti annostella nenämahaletkulla. Pidempiaikaiseen tarpeeseen laitetaan yleensä vatsanpeitteiden läpi reitti, josta ravinnonsiirtoletkun avulla voidaan annostella ravinto mahalaukkuun.
Letkuravinnon antamisen ohella voi syödä suun kautta. Parhaimmassa tapauksessa letkuravinnon antaminen vähentää ruokailuihin liittyvää stressiä ja tekee ruokailuista mukavampaa.
Osittaista letkuravitsemusta suositellaan, jos ruokailut kestävät yli 3 tuntia päivässä. Kun letkuravitsemus aloitetaan riittävän aikaisin, se tukee lapsen kasvua ja kehitystä.
Energiankulutuksen arviointi
Energiankulutus vaihtelee ihmisten välillä paljon. Se riippuu muun muassa liikkumisesta ja lihasten aktiivisuudesta. Sopivaa energian saantia seurataan ennen kaikkea painon ja kasvun avulla.
Ylipaino
Ravintoaineiden saannin lisäksi ruoalla on tärkeä sosiaalinen merkitys. Syöminen tuottaa usein myös iloa. Joskus ruoalla halutaan palkita ja hemmotella muita. Varjopuolena on joskus liiallinen energiansaanti, jolloin paino saattaa nousta liikaa. On toki hyvä, että syöminen tuottaa iloa ja hyvää oloa, mutta runsasenergiaisten ruokien ja juomien annoskoon kanssa on hyvä löytää tasapaino, jos paino nousee herkästi liikaa.Ylipaino hankaloittaa liikkumista.
Luustoterveys
Luuston vahvistuminen on tärkeää, jotta turhilta murtumilta vältytään. Kalsium on luun tärkein kivennäisaine. Sitä saamaitotuotteista tai maidon tapaan käytettävistä kalsiumilla täydennetyistä juomista. Sopiva määrä vaihtelee iän mukaan noin 4–7 dl välillä.
Kalsiumin tarve kasvaa iän myötä. Tarve on suurin teini-iässä. Kalsiumin lisäksi luuston vahvistumiseen vaikuttaa riittävä energian ja proteiinin saanti.
Osteoporoosin riski kasvaa, jos luun kuormitus on pientä eli jos liikkuminen on vähäistä. Tällöin käytetään lääkärin ohjeen mukaan kalsium- ja D-vitamiinilisää. Muulloin noudatetaan iänmukaisia D-vitamiinin ja kalsiuminsaantisuosituksia.
Leikkausta edeltävä ravitsemus
Hyvä ravitsemustila ennen leikkausta nopeuttaa leikkauksesta toipumista. Ennen isoa leikkausta ja sen jälkeen on hyvä kiinnittää erityistä huomiota ruokailuun. Tässä apuna voi olla ravitsemusterapeutti.
Muiden kanssa ruokailu
Yhdessä ruokailu on tärkeää lapsille, jotta muista voi ottaa mallia. Samalla huomioidaan ruokailun sosiaalinen merkitys. Vaikka syömishaasteet voivat vähentää yhteisiä ruokailuja, on hyvä pyrkiä syömään ainakin osa aterioista yhdessä.
Linkkivinkkejä
Suomalaiset ravitsemussuositukset 2014
(uudet tulossa muutaman vuoden päästä)
Terveyskylä: Vauvan kiinteä ravinto
Terveyskylä: Uusiin ruokiin tottuu ajan kanssa
Terveyskylä: Lasten refluksioireet ja refluksitauti
Laura Tyyskä
ravitsemusterapeutti, FM, HUS
Artikkeli on julkaistu 15.6.2021.

Asentohoidolla tarkoitetaan sitä, että pyritään ylläpitämään normaali nivelten liikelaajuus arjessa apuvälineiden avulla tai ilman. Lapselle valmistetut venytystuet ja liikkumista helpottavat tuet ovat osa asentohoitoa. Mikään terapia tai hoitomuoto ei korvaa säännöllistä eli päivittäistä asentohoitoa. Asentohoitoa tehdään parhaiten kotona, päiväkodissa tai koulussa joko päivällä tai yöllä.
Nivelten liikeratojen ylläpitämisen lisäksi asentohoidolla pystytään vaikuttamaan kohonneeseen lihasjänteyteen sekä venyttämään haluttua lihasta tai lihasryhmää pitkäkestoisesti. Asentohoidon avulla kehon ja raajojen asentoja voi hahmottaa paremmin.
Myös oikeat asennot leikkiessä tai ruokailutilanteissa kuuluvat asentohoitoon ja ovat tärkeitä lapsen kuntoutumiselle. Asentohoidosta on eniten apua, kun se toteutetaan säännöllisesti!
Keskustele oman kuntoutustiimisi kanssa juuri sinun lapsellesi sopivista asennoista.
Lisävinkkejä Terveyskylän Arki kuntouttaa -sivuilta
Useimmat hyötyvät seisomatelineen käytöstä
Useimmat lapset, joilla on cp-vamma, hyötyvät säännöllisestä seisomatelineen käytöstä. Myös itsenäisesti kävelevät lapset hyötyvät seisomatelineen käytöstä, jos liikkumisessa havaitaan puolieroa. Ensimmäinen seisomateline hankitaan tavallisesti noin vuoden iässä.
Säännöllisellä seisomatelineen käytöllä pyritään estämään alaraajojen nivelten virheasentoja, liikerajoituksia ja pitämään luun rakenne lujana. Ajan kuluessa seisomatelineen käytöllä pyritään myös estämään kipua.
Lapset alkavat tavallisesti nousta seisomaan tukea vasten noin 9 kuukauden iässä. Lapset, joiden liikkumisen kehitys on viiveistä tai poikkeavaa, eivät välttämättä opi seisomaan itsenäisesti tai seisoma-asento on poikkeava. Seisomateline mahdollistaa seisomisen silloinkin, kun itsenäinen seisominen on viivästynyt tai lapsi ei opi seisomaan.
Seisomatelineen käyttö on tärkeää myös ilman apuvälinettä tai apuvälineen avulla käveleville lapsille, joilla on puolieroa (esimerkiksi hemiplegia) tai joiden kävelymalli on selvästi poikkeava (esimerkiksi lapislla, jotka kävelevät lonkat ja polvet koukussa, joiden lonkat ovatt sisäkierrossa tai joiden alaraajat pyrkivät kävellessä yhteen).
Seisomateline mahdollistaa näillä lapsilla alaraajojen symmetrisen kuormituksen ja ohjaavat alaraajoja asentoon, jossa luiden oikeanlainen pituuskasvu on mahdollista. Oikeanlainen kuormitus alaraajoihin auttaa lonkkamaljaa kehittymään oikean malliseksi.
Seisomatelineen käyttö on hyvä aloittaa noin 9–12 kuukauden iässä. Fysioterapeutti kirjaa kullekin lapselle/nuorelle seisomatelineen käytön tavoitteet. Seisomatelineen käyttöä tulisi jatkaa aikuisikään saakka ja vielä aikuisenakin.
Oikeanlaisen seisomatelineen valinta on tärkeää, jotta lonkkiin saadaan ohjattua riittävä loitonnus ja ulkokierto. Seisomatelineestä saatu hyöty riippuu siitä, kuinka paljon siinä seistään.
Seisomatelineen käyttö eri ikäryhmissä
Pienillä, alle 3-vuotiailla lapsilla, aloitetaan säännöllinen seisominen seisomatelineessä varovasti 5–10 minuuttia kerrallaan. Kun lapsi jaksaa olla telineessä pidempään, lisätään seisomista aina 45–60 minuuttiin per kerta. Tässä vaiheessa seisomisen tavoitteena on tehdä seisomisesta ”arkirutiini”, jota on helppo jatkaa.
Fysioterapeutti valitsee kullekin lapselle oikeanmallisen seisomatelineen riippuen lapsen taidoista ja tavoitteista. Jos lapsi tarvitsee paljon tukea pään ja vartalon hallintaan, on mahdollista valita selinseisontateline. Siinä voidaan tukea sekä lapsen pää että selkä telineeseen. Jos lapsen pään ja vartalon hallinta on riittävää ja halutaan vahvistaa lapsen pään ja vartalon hallintaa sekä yläraajoihin tukeutumista, valitaan seisomateline, jossa seistään vatsa telineeseen päin. Molemmissa telineissä on tärkeä olla pöytä, jotta lapsi voi seisoessaan leikkiä, syödä, lukea ja seurustella.
Esikouluikäisillä seisominen on tärkeää ennaltaehkäistä sekundaarisia komplikaatioita, kuten nivelten liikelaajuuksien pienenemistä niin, että se haittaa toimintaa. Tavoitteena on muun muassa nivelten liikkuvuuden ylläpitäminen, spastisuuden vähentäminen ja luuston vahvistaminen. Säännöllisellä seisomisella voidaan vähentää muun muassa virheasennoista koituvaa kipua. Perhe, koulun ja päiväkodin ihmiset sekä terapeutti miettivät yhdessä, missä seisominen onnistuu parhaiten ja missä siitä olisi lapselle paras hyöty ja ilo. Suositus esikouluikäisillä on käyttää seisomatelinettä vähintään 5 kertaa viikossa 60–90 minuuttia kerrallaan. Tarvittaessa tavoitteen saavuttamiseksi suositellaan seisomatelinettä sekä kotiin että kouluun. Lapsen on siis hyvin perustein mahdollista saada kaksi seisomatelinettä.
Kouluikäiset viettävät pitkiä aikoja istuen. Kasvavien koululaisten kohdalla seisominen on tästä syystä entistä tärkeämpää. Tälläkin ryhmällä seisominen on tärkeää sekundaaristen komplikaatioiden ennaltaehkäisemiseksi. Seisomatelineessä seisomisen tavoitteena on muun muassa nivelten liikkuvuuden ylläpitäminen, spastisuuden vähentäminen ja luuston vahvistaminen. Kouluikäisten suositellaan käyttävän seisomatelinettä vähintään viisi kertaa viikossa 60–90 minuuttia kerrallaan. Kouluikäiselle lapselle hyvä vaihtoehto on kelattava seisomateline, jolla voi liikkua paikasta toiseen. Tarvittaessa tavoitteen saavuttamiseksi suositellaan seisomatelinettä sekä kotiin että kouluun.
Nuorilla aikuisilla kasvu on yleensä jo pysähtynyt ja luusto on saavuttanut maksimilujuuden. Seisominen on silti edelleen tärkeää, jotta muun muassa nivelten liikkuvuus säilyy ja spastisuus vähenee.
Seisomatelineen käytön hyötyjä
- Seisominen seisomatelineessä lisää luun tiheyttä. Näin luut vahvistuvat ja murtumien syntyä ehkäistään. Seisomisajan tulisi olla 60–90 minuuttia päivässä, jotta sillä olisi vaikutusta luuston tiheyteen. Luun tiheys on madaltunut ihmisillä, jotka liikuntavamman johdosta seisovat vain vähän.
- Seistessä hyvässä asennossa (lonkat ojentuneena ja ohjattuna 30–60 asteen loitonnukseen) voidaan vaikuttaa lonkkamaljan oikeanmuotoiseen muodostumiseen.
- Seisominen seisomatelineessä venyttää lonkan ja polven koukistajalihaksia sekä pohjelihaksia. Jos tavoitteena on lihasten venyttäminen, päivittäin pitäisi seistä 45–60 minuuttia. Lapset, joilla ei ole itsenäistä seisomatasapainoa, istuvat pitkiä aikoja. Se aiheuttaa herkästi virheasentoja ja lihaskireyksiä alaraajoihin. Myös virheellinen kävelyasento, joka kuormittaa lonkkia ja polvia, saattaa ajan kanssa aiheuttaa alaraajoihin virheasentoja, lihaskireyksiä ja kipua.
- Seisominen seisomatelineessä vahvistaa tietoisuutta kehon ja raajojen asennoista ja liikkeistä. Puhutaan proprioseptiikasta eli palautteesta iholta, nivelistä ja lihaksista ilman näköaistin apua. Tämä helpottaa seisoma-asennon hallintaa sekä liikkeiden tuottamista. Proprioseptiikka, näkö ja sisäkorvan tasapainoelin ovat tärkeitä seisomatasapainon hallinnan saavuttamiselle.
- Seisominen vaikuttaa lihasjänteyteen aktivoiden lihaksia, joiden lihasjänteys on poikkeavan matala. Toisaalta se myös vähentää jähmeyttä lihaksissa, joissa lihasjänteys on poikkeavasti korkea.
- Seisominen tehostaa hengitystä antaen pallealle tilaa supistua ja laajentua. Seistessä hengitys on helpompaa, syvempää ja tehokkaampaa. Hengityksen toimivuus vaikuttaa muun muassa äänentuottoon, puhumiseen, oppimiseen, yleiseen hyvinvointiin ja jaksamiseen.
- Hyvä verenkierto on yhteydessä tehokkaaseen hengitykseen. Seisominen voi alentaa verenpainetta, tehostaa verenkiertoa ja vähentää turvotusta alaraajoissa.
- Seisominen helpottaa suolen toimintaa ja ruoansulatusta.
- Seisominen voi vähentää kipua nivelissä ja lihaksissa.
- Seisominen helpottaa kanssakäymistä kavereiden kanssa, kun silmät ovat samalla tasolla kavereiden kanssa.
Wivi Forsten
fysioterapeutti, HUS
Helena Mäenpää
lastenneurologi, HUS
Artikkeli on julkaistu 15.6.2021.

